10章 男性不妊について
30精巣内精子採取術(TESE)はどのような場合に行われるのでしょうか
無精子症の原因には精路に障害がある閉鎖性無精子症と、下垂体の機能障害による非閉鎖性無精子症があります。非閉鎖性無精子症と診断された場合に精巣内精子採取術 (testicular sperm extraction:TESE) を行うことが多いです。この方
法で回収された精子は未熟であることが多く、受精能力が乏しい可能性があるため、顕微授精による受精を行います。
閉鎖性無精子症
精巣上体、精管、射精管などの精路に異常がある場合に起こります。精巣体積や性ホルモン値に異常は見られません。精子採取は経皮的精巣上体精子吸引術 (percutaneous epididymal sperm aspiration:PESA) や顕微鏡下精巣上体精子吸引術 (microsurgical epididymal sperm aspiration:MESA)などの外科手術によって行われます。
非閉鎖性無精子症
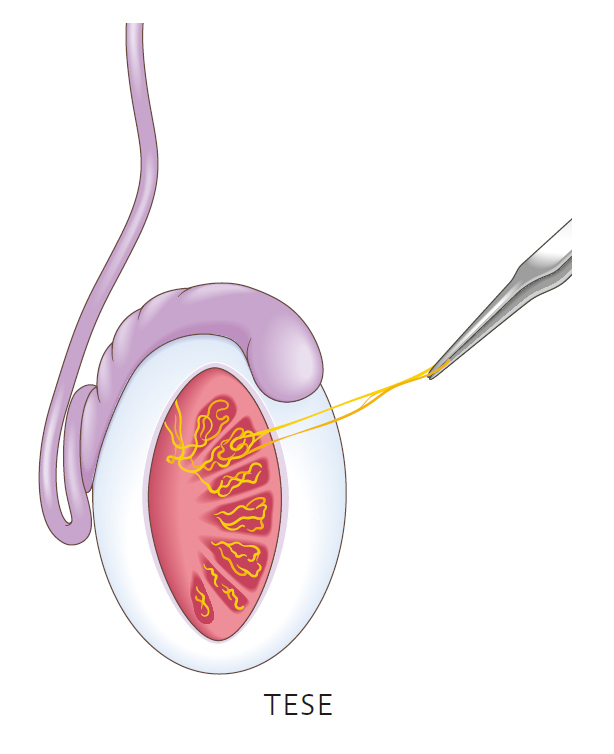
脳の中にある下垂体の機能障害により、黄体化ホルモンや卵胞刺激ホルモンの分泌が低下して起こります。精巣体積が小さく、性ホルモン値が低値であることが特徴です。精子を採取するために精巣内精子採取術 (testicular sperm extraction:TESE)、もしくは精巣内精子吸引術 (testicular sperm aspiration:TESA)を行います。
また、非閉鎖性無精子症は遺伝学的な異常で起こる場合もあります。患者さんに不必要な処置で負担をかけないため、精子採取を行う前にY 染色体微小欠失検査※を行うことが推奨されています。
※ Y 染色体は男性である父親から遺伝します。検査によって男性にY 染色体微小欠失が認められた場合、生まれてくる子どもが男児であれば、ほぼ確実に欠失は遺伝することになります。欠失が判明した時点で、医療者は造精機能障害が次世代に遺伝する可能性について患者さんに説明することが望ましいとされています。
【参照生殖医療ガイドラインCQ】
CQ5:testicular sperm extraction (TESE) の適応は? TESE は生殖補助医療に有効か?
CQ37:精巣内精子採取術施行前に Y 染色体微小欠失検査は推奨されるか?
31高度な精子の選別技術は妊娠率や出生率のアップにつながりますか
生殖補助医療を成功に導くためには受精が一つの重要な鍵となります。それには精子の質が課題とされ、質の高い精子を選別すれば、より高い受精率が得られるのではないかと考えられるようになりました。そこで考案されたのが精子選別技術です。精子選別技術には、精子頭部の空胞や凹みを視認するIMS(I intracytoplasmic morphologically selected sperm injection)と、精子の成熟度を評価するPICSI(physiological, hyaluronan-selected intracytoplasmic sperm injection)があります。
しかし、精子選択技術の有効性についてはまだ十分な根拠がなく、今後の臨床研究による検討が必要とされています。
IMSI
通常の顕微鏡(200~400倍)よりも高倍率(約6000倍)で精子を観察し、より詳しく精子の形態を評価する方法です。通常の倍率では見ることのできない精子頭部の空胞や陥凹(凹み)の有無を確認し、それらが見られない精子を選別します。
PICSI
精子の成熟度を評価する方法です。卵子の表面はヒアルロン酸に覆われており、精子が機能的に成熟すると卵子のヒアルロン酸に結合するタンパク質が表面に出現します。ヒアルロン酸と結合するタンパク質を確認することによって成熟精子を選別します。
【参照生殖医療ガイドラインCQ】
CQ22:精子の強拡大による選別(IMSI、PICSI) は有効か? 高度な精子選択技術は生殖補助医療に有効か?
32乏精子症と診断されましたが、治療する薬はあるのでしょうか
乏精子症の中でも、ゴナドトロピンおよびテストステロン値が低いなど内分泌異常によるものである場合には、内分泌療法(ホルモン治療)を行います。主に行われるのはゴナドトロピンの分泌を増加させるクロミフェンクエン酸塩の投与で、精巣でのテストステロン分泌および精子形成を促進させる働きがあります。しかし、精子選択技術の有効性についてはまだ十分な根拠がなく、今後の臨床研究による検討が必要とされています。
クロミフェンクエン酸塩の投与効果
米国泌尿器学会・生殖医学会のガイドラインにおいて、血清テストステロン値が低く、ゴナドトロピン値が高値でない患者さんはクロミフェンクエン酸塩の投与により、精子濃度および運動率の改善が期待できると報告されています。副作用は比較的少ない薬ですが、霧視※、顔面紅潮、頭痛、口渇、食欲不振、肝機能障害、女性化乳房、にきびなどが報告されており、症状の程度によっては内服を中止する場合があります。
※霧がかかったように見えること
【参照生殖医療ガイドラインCQ】
CQ39:男性不妊に対するクロミフェンクエン酸塩は有効か?
33夫婦生活において男性側に障害がある場合、どのような治療法があるのでしょうか
勃起障害や逆行性射精のような性交障害が原因となる男性因子の不妊には、薬物治療が行われます。
勃起障害の治療
満足な性行為を行うための十分な勃起が得られない、または維持できない状態が続くことを勃起障害(erectile dysfunction:ED)と言います。EDは、器質性(体の問題)と心因性(心の問題)があり、心因性EDはパートナーとの性交渉がプレッシャーとなるために発症する場合があります。マスターベーションや早朝勃起は正常であることが特徴ですが、器質性ED、心因性EDどちらも投薬治療が行われます。
日本で使用される薬は、ホスホジエステラーゼ5(phosphodiesterase-type 5:PDE5)阻害薬です。PDE5阻害薬は勃起のメカニズムに直接働きかけ、勃起を起こしやすくする作用があります。主な副作用は頭痛、ほてり、紅潮、鼻閉、消化不良などがありますが、いずれも一時的な症状で軽度です。
逆行性射精の治療
射精感・オルガズムを感じるが、精液が射出されない状態を逆行性射精と言います。通常、射精前に膀胱の括約筋が収縮し、膀胱を密閉して射精時の尿の放出を抑制します。そうすることで精液が膀胱に逆流することを防いでいます。しかし、膀胱括約筋が正常に機能しない場合、精液は射出されずに逆行して膀胱に逆流してしまいます。これは機能的な射精障害であり、原因として糖尿病性神経障害や脊髄損傷、骨盤内手術の既往などが考えられます。
薬物治療としては交感神経作動薬や三環系抗うつ薬が使用されます。なかでも、効果発現までの時間、半減期の短さ、副作用の少なさから三環系抗うつ薬であるアモキサピンが多く用いられています。
【参照生殖医療ガイドラインCQ】
CQ38:勃起障害を伴う男性不妊症に対しホスホジエステラーゼ(PDE)5 阻害薬は有効か?
CQ40:逆行性射精に対する治療に三環系抗うつ薬であるアモキサピンは有効か?
