5章 保険診療と先進医療について
7不妊治療が保険適用になりましたがどのような治療が受けられるのでしょうか
公的医療保険で行われる不妊治療は、「原因疾患への治療」、「一般不妊治療(タイミング法・人工授精)」、「生殖補助医療(体外受精/顕微授精)」の3つに分けることができます。
原因疾患への治療(手術/薬物療法)
女性不妊
この治療の対象となる代表的な疾患は子宮形態異常、感染症による卵管癒着、子宮内膜症による癒着、ホルモン異常による排卵障害や無月経、などがあります。それら疾患には下記のような治療が行われます。
子宮形態異常の治療
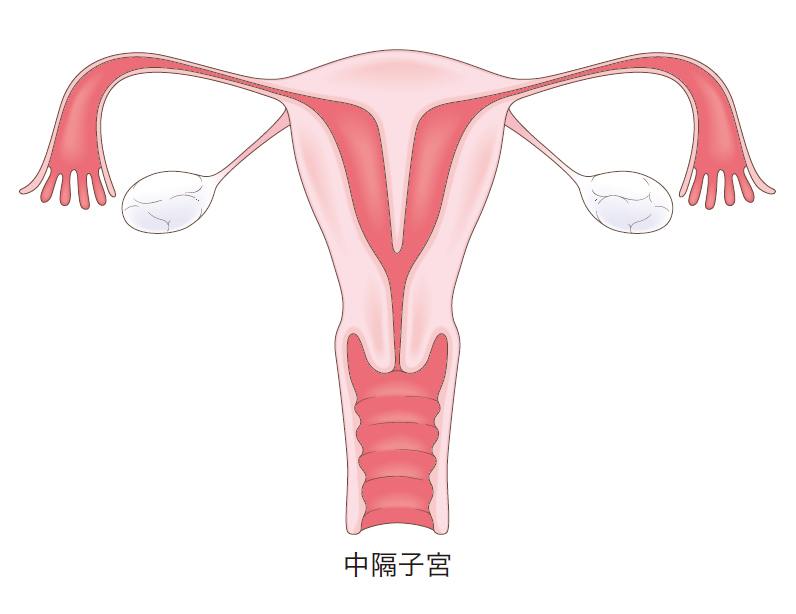
子宮形態異常の中でも子宮内腔の中央に壁ができて左右に2分してしまう中隔子宮(イラスト)では、主に流産を繰り返す場合に子宮鏡下中隔切除術が行われます。子宮形態異常における手術療法は中隔子宮以外に推奨されていません。
子宮内膜症による癒着の治療
子宮内膜症が重症化すると卵巣や卵管を巻き込むような癒着が起こり、不妊症となる場合があります。薬物治療として、ジエノゲスト、低用量エストロゲン・プロゲスチン配合薬(低用量ピル)、GnRHアゴニスト・アンタゴニスト、ダナゾールなどを使用しますが、薬物治療では既に存在している癒着は改善しません。手術療法としては腹腔鏡下手術が第1選択とされています。
ホルモン異常による排卵障害や無月経の治療
不妊症におけるホルモン異常で代表的なものは、高プロラクチン血症です。プロラクチンは脳下垂体から分泌されるホルモンで、乳腺において乳汁の分泌を促進する働きがあります。しかし、プロラクチンが過剰に分泌されると、排卵が抑制されて排卵異常や無月経を発症します。薬物療法としてドパミンアゴニスト(カベルゴリンなど)を用います。
男性不妊
男性不妊には先天性と後天性があり、後天性については生活習慣が影響する場合があります。
勃起障害の治療
勃起障害(erectile dysfunction:ED)とは、満足な性行為を行うのに十分な勃起が得られない、または維持できない状態が続くことです。治療は、患者・パートナーの教育とカウンセリングを行いながら、ホスホジエステラーゼ5阻害薬による薬物療法が行われます。
精管閉塞の治療
精管閉鎖が原因となって閉塞性無精子症を発症します。精巣内で精子が造られているにもかかわらず、精管が閉塞しているために精液の中に精子が出てこない状態で、精管の再建術、開通術といった手術療法が行われます。
逆行性射精の治療
射精感、オルガズムは感じるが、射精されない状態が逆行性射精です。膀胱括約筋が正常に機能せず、精液が体外に射精されず膀胱に流入するためにおきます。原因としては糖尿病性神経障害、脊髄損傷、骨盤内手術の既往などが挙げられます。三環系抗うつ薬であるアモキサピンが使用されます。
乏精子症の治療
ゴナドトロピンやテストステロンなどホルモンの数値が低い乏精子症に対しては、クロミフェンクエン酸塩の有効性が期待されています。
一般不妊治療(タイミング法/人工授精)
一般不妊治療は原因の分からない機能性不妊や、原因疾患への治療が有効でない不妊症において行われます。
治療法は排卵のタイミングに合わせて性交を行うように指導する「タイミング法」、精液を注入器で直接子宮内に注入する「人工授精」があります。
タイミング法
卵胞の発育をチェックしながら、できるだけ正確な排卵日を予測し、その日に合わせて性交を行うように指導する方法です。妊娠しない場合は、排卵誘発のためにクロミフェンクエン酸塩、シクロフェニル、FSH(follicle stimulating hormone)製剤、hMG(human menopausal gonadotropin)製剤などを投与することがあります。
人工授精
事前に採取した精液を洗浄、濃縮して運動性のある精子を集め、排卵日にあわせて直接子宮内に注入する方法です。男性不妊の原因に対して高い効果が得られており、機能性不妊においては排卵誘発を併用した人工授精はタイミング法よりも妊娠率が高くなることが示されています。
生殖補助医療(体外受精/顕微授精)
生殖補助医療(assisted reproductive technology:ART)には、体外受精、顕微授精、胚移植などがあります。
日本においては日本産科婦人科学会の見解・会告に従って、生殖補助医療が適切に実施されています。
体外受精
体外受精とは不妊治療法の一つで、通常は体内で行われる受精を体外で行う技術です。超音波で確認しながら腟から卵胞に針を刺し、卵子を吸い出して体外で受精させます。受精卵(胚)を培養し、子宮内に移植する胚移植の操作を含めて体外受精・胚移植と呼ばれています。
顕微授精
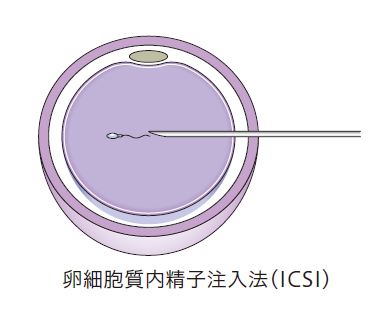
注入用マイクロピペットで精子を直接卵細胞の中に注入する方法です。
顕微鏡を使用する高度な作業が行われます。日本産科婦人科学会では「難治性の受精障害で、これ以外の治療によっては妊娠の見込みないか、極めて少ないと判断される場合」に行うと定めています。重症乏精子症、精子無力症、奇形精子症、不動精子のみの症例、精巣上体精子あるいは精巣精子を用いた場合に行います。また、女性の年齢が高い、卵子数が極度に少ない場合に行うことがありますが、合理性は示されていません。
精巣内精子採取術
生殖補助医療に用いる目的で、手術で精巣内の精子を採取する方法です。無精子症や、他の方法により体外受精または顕微授精に用いる精子が採取できないと医師が判断した患者に対して行います。精子取得率を予測する目的で、顕微鏡下精巣内精子採取前にはY 染色体微小欠失検査を行うことが推奨されています。
【参照生殖医療ガイドラインCQ】
CQ 3:体外受精・顕微授精の至適試行回数と適格条件は? 体外受精・顕微授精は妊娠成立に有効か?
CQ37:精巣内精子採取術施行前にY 染色体微小欠失検査は推奨されるか?
CQ38:勃起障害を伴う男性不妊症に対しホスホジエステラーゼ(PDE)5 阻害薬は有効か?
CQ39:男性不妊に対するクロミフェン酸塩は有効か?
CQ40: 逆行性射精に対するクロミフェンクエン酸塩は有効か?
8生殖補助医療における先進医療とはどのようなものですか
生殖補助医療については、採卵から胚移植に至るまでの基本的な診療はすべて保険が適用されます。通常保険で認められていない技術は保険診療と同時に行えませんが、例外的に先進医療と認められた技術は保険診療と併用して行うことができます。明らかな有効性は示されていませんが、以下に示す技術は先進医療として認められたもので、患者さんの状態等に応じて生殖補助医療に追加して実施される可能性があります。(2022年5月1日現在)
PICSI(ヒアルロン酸を用いた生理学的精子選択法)
卵子の表面はヒアルロン酸に覆われています。精子が機能的に成熟すると、このヒアルロン酸に結合するタンパク質が表面に出現することが知られています。一方で、未熟な精子にはこのタンパク質が出現しません。PICSI(physiological, hyaluronan-selected intracytoplasmic sperm injection)は、ヒアルロン酸を含有する培地を用いて成熟精子を選択し、顕微授精を行います。
タイムラプスインキュベーター
培養器に内蔵されたカメラで発育する胚を一定の時間間隔で撮影し、胚の形態を継続的に観察する技術です。
培養中の胚をインキュベーターから取り出すことなく継続的な観察が可能なので、形態学的な胚の情報を多く得ることができます。
子宮内細菌叢検査(EMMA/ALICE法)
子宮内膜マイクロバイオーム検査:EMMA(Endometrial Microbiome Metagenomic Analysis)と感染性慢性子宮内膜炎検査:ALICE(Analysis of Infectious Chronic Endometritis)は子宮内細菌叢検査と呼ばれ、子宮内に検査用の細い器具を入れて子宮内膜の組織を採取し、含まれる細菌を解析する検査です。子宮内の細菌叢が正常であるのか、異常であるのか、またその菌の種類の組成を判断する検査です。
子宮内細菌叢検査(子宮内フローラ検査)
子宮内膜細胞採取器具を用いて、自然周期では黄体期に、ホルモン補充周期ではプロゲステロン投与後5-6日目に子宮内膜を含む子宮内腔液を採取する検査です。次世代シークエンサー(new generation sequencer:NGS)を用いて、子宮内腔液に含まれる細菌の16SリボソームRNA 解析を行うことで、乳酸菌の一種であるラクトバチルス属の占める割合やその他細菌叢の分布を調べます。
SEET 法(子宮内膜刺激法)
胚が正常に着床するためには、胚と子宮内膜の相互作用が必要と言われています。しかし、体外受精では受精・胚培養が体の外で行われるため、胚と子宮内膜の相互作用が不十分と考えられています。そこで胚移植をする前に胚培養をした際の培養液の上清液を、子宮内に注入するSEET(stimulation of endometrium transfer)法が開発されました。
子宮内膜胚受容能検査(ERAおよびERPeakSM)
子宮内膜には胚着床を正常に受け入れる「着床の窓」と呼ばれる時期があります。「着床の窓」の時期には正常に着床が成立しますが、それ以外では正常な着床が起こりません。子宮内膜胚受容能検査:ERA(Endometrial Receptivity Analysis)およびERPeakSMは子宮内膜の組織を採取し、遺伝子発現を調べることで「着床の窓」を検出する検査です。各患者さんの「着床の窓」を検出し、それぞれに合ったタイミングで胚移植を行います。
子宮内膜スクラッチ
子宮内膜スクラッチとは子宮内膜の一部に傷をつけて妊娠率向上を目指す方法です。一般的には子宮体がんの検査には細い棒状の器具が使用されますが、こうした器具で子宮内膜を引っかくことで妊娠率が向上するという報告があります。しかし、一方で子宮内膜スクラッチでは全く妊娠率が上がらなかった、という報告もあります。
IMSI(強拡大顕微鏡を用いた形態学的精子選択術)
IMSI (intracytoplasmic morphologically selected sperm injection)とは、顕微鏡の通常倍率(200~400倍の拡大)よりも高倍率(約6,000倍)で精子を観察し、より詳細に精子形態を評価して良好な精子を選ぶ方法です。通常倍率では判断できない精子の頭部の空胞や陥凹(凹み)の有無を観察し、そういう状態ではない精子を選択します。
二段階胚移植法
受精後2-3日目に初期胚を1個移植し、その後に胚盤胞(胎盤と胎児になる部分が確認できる状態)を移植する方法です。最初に移植した初期胚が子宮内膜の状態を良好にして、後に移植する胚盤胞の着床を促すという考え方で考案されました。2個以上の胚移植を行うことになるため、多胎妊娠になる危険性に注意が必要です。
【参照生殖医療ガイドラインCQ】
CQ18: 杯発育の評価にタイムラプスインキュベーターは有効か? タイムラプスインキュベーターは体外受精の成績改善に有効
か?
CQ22:精子の強拡大による選別(IMSI、PICSI)は有効か? 高度な精子選択技術は生殖医療に有効か?
CQ29:反復着床不全に子宮内膜受容能検査は推奨されるか? 子宮内膜胚受容能検査は不妊治療に有効か?
CQ31:反復着床不全にSEET 法は有効か? SEET 法は不妊治療に有効か?(反復着床不全に限らない場合)
CQ34:子宮内膜スクラッチは生殖補助医療の成績向上に有効か?
9タイミング法の流れについて教えてください
「タイミング法」とは、妊娠しやすいタイミング(排卵日)に合わせて性交を持つ方法です。排卵誘発剤を用いる場合と、用いない場合があります。
年齢や不妊検査の結果を元に治療方針を考えますが、女性・男性それぞれに原因がない場合、あるいは原因が不明の場合は通常タイミング法から治療をスタートします。
タイミング法の流れ
排卵日を予測する
基本的には経腟超音波検査で卵胞の大きさを調べて排卵日を予測します。卵胞は直径が約20㎜になると排卵されるため、卵胞のサイズで排卵日を予測することができます。補助的に、尿検査で尿中の黄体化ホルモン(LH)の上昇を調べることで排卵日は予測することもあります。また、基礎体温を参考にする場合もあります。
排卵日の2日前~排卵日
最も妊娠しやすいのは、排卵日の2日前~排卵日とされており、この時期に性交を行います。
妊娠成立
排卵日より14日後以降、妊娠の成立を検査します。
妊娠が成立しなかった場合
状態に応じて排卵誘発法の併用でのタイミング法、あるいは人工授精など次の治療にステップアップしていきます。
